자궁내막종의 재발과 위험요인과 복강경수술 후 난소 자궁내막종의 재발률 [대전 자궁내막증 유앤그린여성한의원]

# 27. 내막종 재발 위험요인
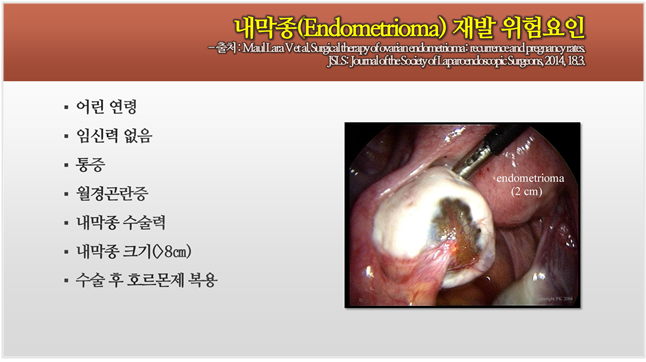
다음 연구는 2014년 미국복강경학회지(JSLS)에 출판된 것으로,
1995년-2004년까지 독일 키엘대학 산부인과에서 550례의
조직학적으로 확인된 자궁내막종을후향적으로 분석한 것입니다.
최종적으로 289건을 대상으로 수술 전 데이터, 수술 소견, 수술 후 결과를
평균 12.9년간 짧지않는 시간을 추적관찰 하였는데요,
난소의 자궁내막종은 전체 수술의 23.9%에서 재발하였고,
내막종의 재발 위험인자로는 수술전 통증, 생리통,
큰 내막종(>8㎝), 어린 나이(<25세), 수술 전 내막종의 파열 등이 있었습니다.
또 수술 후 생리통 발생과 관계된 인자로는 어린 나이(<25세), 미산부, 큰 내막종(>8㎝)이 있었습니다.
여기서 한가지 재밌었던 결과는,
수술 후 호르몬 치료(호르몬 치료 : GnRH-agonist, 경구 피임약, 합성황체호르몬제, 다나졸)를
시행한 군(56.1%, 289명 중 162명)이 수술만 단독으로 시행한 군에 비해
오히려 임신률이 더 높았고, 자궁내막종의 재발률도 더 높았다는 것입니다.
이 연구에서는, 이러한 결과를 뒷받침하는 다른 관찰연구들을 예시로 들며
난소의 자궁내막종에서 수술 후 호르몬요법이 미치는 영향은 아직 분명치 않다고 이야기합니다.
단, 이 부분은 현재까지의 최신 가이드라인들과는 정면으로 대치되는 결과입니다.
가이드라인에서는 수술 후 호르몬 치료가 임신을 방해함,
수술 후 장기 호르몬 치료가 재발률을 낮춰준다고 권고하고 있습니다.
ESHRE(2014)와 NICE(2017) 가이드라인을 한번 살펴보겠습니다.
▸ 자궁내막증으로 인한 불임 여성에게는, 가임력 개선을 위해 난소 기능을 억제하는 호르몬 치료를 시행하지 않을 것을 권고합니다.
[권고등급 : A] (2014년 ESHRE 가이드라인 中)
▸ 임신을 시도하는 여성에게는, 호르몬 치료가 자발적 임신률을 향상시켜주지 않으므로, 호르몬 치료를 시행하지 않기를 권고합니다.
(2017년 NICE 가이드라인 中)
▸ 난소의 자궁내막종 절제술을 시행한 후 즉시 임신을 시도하지 않는 여성에게는, 2차 자궁내막종 재발 예방을 위해, 복합 호르몬 피임약을 처방할 것을 권고합니다.
[권고등급 : A] (2014년 ESHRE 가이드라인 中)
▸ 복강경 절제술(excision or ablation) 후, 수술로 얻는 이점을 지속시키고, 증상을 관리하기 위해, 호르몬 치료(ex. 복합 경구피임약)를 고려하십시오.
(2017년 NICE 가이드라인 中)
사실, 이 ESHRE 권고사항 중에는, A 등급을 받았다 할지라도
GnRH-agonist 사용과 같이 공감할 수 없는 부분들이 더러 있기는 합니다만
심지어 가이드라인의 권고수준도 A로 높습니다.
여하튼, 수술 후 사용되는 호르몬제들은 배란을 억제시키는 기전을 통해 임신력을 낮추고,
재발률을 낮춰주는 것으로 보편적으로 받아들여지며,
그 외 여러 연구들에서도 가이드라인과 같은 이야기를 하고 있습니다.
물론 일시적으로 난소기능을 억제시켜, 이후 배란을 더 잘 되게 하는 기법들이 있긴 합니다만,
위 연구가 이러한 효과로 인해 임신률이 높게 나온 것은 아닐 듯 합니다.
아마 위의 연구에서 수술 후 호르몬 치료가 임신률을 높이고,
재발률 또한 높은 결과가 나온 것은 후향적 연구로 인한 bias일 가능성이 높아 보입니다.

# 28. 복강경 수술 후 난소 자궁내막종의 재발 위험요인

수술 후 자궁내막종의 재발 위험인자에 대한 합의는 아직 문헌 상 존재하지 않습니다.
지금까지 보고되는 재발의 위험인자로는, 골반 통증이 있었던 경우, 골반 유착,
r-ASRM 분류 상 병기가 높은 경우, rAFS 분류체계 상 높은 점수, 이전 자궁내막증 수술 병력,
수술 당시 어린 나이, 이전 자궁내막증 약물치료 기왕력, 큰 자궁내막종, 양측성 자궁내막종,
수술 후 임신율 등이 있습니다.
한편 또 다른 연구에서는, 내막종의 직경, 갯수, 위치, 유착, 복막 침투, 누출(spillage)의 발생,
나이, BMI, 가족력, 수술 후 약물치료(GnRH agonist), 임신 등이
유일한 수술 후 자궁내막종 재발의 독립적인 인자였다고 보고하기도 했습니다.
위 슬라이드의 연구는
2016년 EJOG(European Journal of Obstetrics & Gynecology)에 출판된 것으로,
난소의 자궁내막종을 복강경으로 수술하였을 때 재발 위험인자를 후향적 분석을 통해 알아본 것입니다.
이 연구에서 주목할 만한 점은,
내막종의 조직병리학적 특징과 재발 위험인자에 대해 평가하고 있다는 부분입니다.
저자들은 조직학적 표본을 재평가해서 난소 자궁내막종의 조직학적 특성(낭종벽의 두께, 섬유화된 두께(Thickness of Fibroid, ToF),
난소 조직의 두께, 난포 당 낭종의 개수,
내막 조직이 낭종벽으로 침투된 깊이(Depth of Penetration, DoP))에 대해 살펴보았습니다.
이러한 조직학적 소견과 함께, 수술 당시의 나이, 임신 횟수, 임상 증상(생리통, 난임),
r-ASRM 분류체계 상 병기, 낭종의 직경/양측성 유무, 생화학적 지표(CA125, CA19.9, CA15.3) 등이
재발의 위험요인인가에 대해 평가해보았는데요,
분석 결과, 35세 이하의 나이, 섬유화된 두께(ToF), 내막 조직이 낭종 벽으로 침투된 깊이(DoP ≥1.2㎜),
낭종의 크기 등이 유의한 위험인자로 확인되었습니다.
재발의 병태생리를 다룬 여러 연구들에서는,
재발 병변이 잔류 병소에서 발생할 수 있다고 보고하고 있습니다.
이론적으로는, 단 하나의 생존 가능한 세포만 있더라도,
적절한 조건 하에서 번식하여 군집을 이룰 수 있다고 합니다.
때문에, 눈에 보이는 모든 자궁내막 조직을 완전히 제거하더라도,
잠재적인 잔류 자궁내막 세포가 재발을 초래할 수 있다는 것이죠.
즉, 자궁내막종의 재발 위험은 최초의 수술에서 자궁내막증 병소를
완전히 제거하지 않음으로 인해높아질 수 있다는 것이고요,
또 실제로도 대부분의 병변 재발은 같은 위치에서 발견되는 것으로 보고되고 있습니다.
이러한 사실들은 DoP, ToF와 재발의 연관성에 관해서도 일부 설명을 해줄 수 있는 것이죠.
어쨌든, 특정 환자의 재발 위험을 예측하는 것은 향후 질병 관리에도 매우 중요한 부분이므로,
이러한 위험인자를 가진 고위험군 환자들은 조금 더 적절한 치료와 추적관찰이 필요할 수 있겠습니다.

# 29. 복강경수술 후 난소 자궁내막종의 재발률
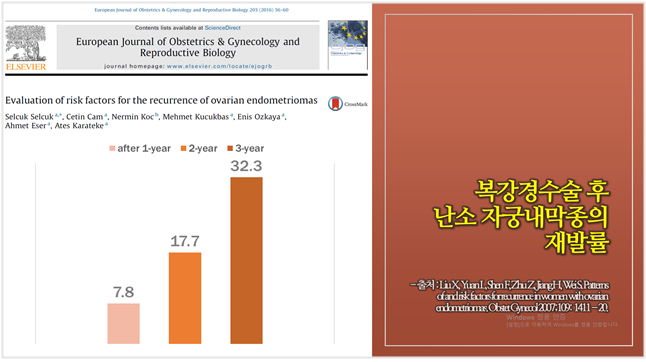
수술 후 자궁내막종의 재발률은 보고에 따라 19-50%로 편차가 큰 편입니다.
이처럼 보고에 따라 편차가 큰 이유는, 재발 기준의 차이, 추적관찰의 기간,
연구에 포함된 여성군의 차이 등에 의한 것으로 추정됩니다.
위 슬라이드의 그래프는 2007년 Obstet Gynecol 저널에 출판된 연구에 나오는 내용으로, 여기서는
난소에 발생한 자궁내막종 여성의 자궁내막종 재발과 생리통 위험인자에 대해 평가해보았습니다.
그 결과, 자궁내막종의 재발 위험인자에는,
높은 rAFS(retrospective American Fertility Society Score), 어린 나이, 이전 자궁내막증 약물 치료가 있었습니다.
앞서 나왔던 내용이지만 rAFS 병기(stage)는 예후를 잘 예측하지는 못 했습니다.
재발률을 보자면, 수술 1년 후에 7.8%, 2년 후 17.7%, 3년 후 32.3%였다는 것이고요.
참고로 다른 연구에서는 추적관찰 4년 후 재발률을 42.9%로 보고하기도 했습니다.







![5월 진료일정입니다.[대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2019/03/심한입덧7-273x232.jpg)
![미혼모와 아이들이 꽃길만 걷도록!!크래프트링크![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2018/01/1-273x232.jpg)
![부푼 꿈과 발칙한 욕심을 안고 떠나는 바르셀로나의 마지막날 [대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/10/44-1-273x232.jpg)
![한의학연구원 심포지엄 참석 외국 교수님들의 깜짝 방문!!![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/08/13-273x232.jpg)
![국제 근거중심 통합 난임치료 심포지엄 발표를 마쳤습니다 [대전난임유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/11/youngreen_search_01-3.jpg)
![착상탕에 들어가 임신촉진효과로 힘을 보태는 작약 재배지를 다녀왔습니다.[대전 난임 유앤그린한의원]](https://you-green.com/wp-content/uploads/2016/06/17-273x232.jpg)