자궁내막증식증의 분류체계 [대전 자궁내막증식증 유앤그린여성한의원]

# 3. 자궁내막증식증의 분류체계
∎ 자궁내막증 분류체계의 필요성과 그간의 흐름들
앞서 설명 드렸듯이 자궁내막증식증은
종종 자궁내막선암의 전구병변이 되기 때문에 임상적으로 중요합니다.
과증식과 전암 병변 또는 종양형성(neoplasia)을 구분하는 것은
임상적으로도 유의미한 가치가 있는데요, 이는 각 단계에 따라 암 발생 위험이 다르고,
불충분하거나 과도한 치료가 이루어지지 않고 단계별로 적절한 치료가 이루어져야 하기 때문입니다.
이러한 필요성에 의해 그간 조직학적 특성과 임상 결과 데이터를 연관 짓는
몇 가지 분류체계들이 제안되어 왔습니다.
하지만 자궁내막증식증을 분류하는 데에는
이 질환이 가지는 병변의 이질성이란 특징으로 인해 어려운 점들이 많았습니다.

∎ 자궁내막증식증 분류와 한계
자궁내막증식증의 검사와 분류는 일정 부분 한계를 가지고 있습니다.
그 이유는,
1. 자궁내막은 호르몬에 의해 주기적인 증식-탈락을 반복하는 동적 다세포조직입니다.
이로 인해, 가임기 여성은 '정상', '통제' 상태를 확립하기가 어렵습니다.
특히 생리주기가 불규칙한 폐경 이행기 여성은 더욱 그렇습니다.
2. 자궁내막증식증은 아주 불균질하여, 국소적 혹 광범위하게 병변이 존재할 수 있으며,
종종 다면적인 구조를 가지는 조직학적 특성이 있습니다.
때문에 국소병변은 생리로 인해 때론 제거되기도 하고,
진단 생검에서 병변이 채취되지 않을 수도 있습니다. (즉. 소파/생검 모두 한계를 가진 진단법입니다.)
이러한 이유로, 자궁내막증식증을 분류하고, 여기에 임상적 의미를 지나치게 확고하게 두는 것은,
잠재적인 악성 이행가능성을 무시하는 위험이 될 수도 있는 것입니다.
∎ 자궁내막증식증의 분류체계 및 바이오마커
앞서 설명 드렸듯이, 최근에는 2가지 유형의 분류체계가 많이 사용되는데요.
이를 요약해보자면 아래와 같습니다.
|
∎ 자궁내막증식증의 분류체계 |
|
|
- 1994년 WHO 분류체계 : 4가지 유형으로 분류 |
1) 이형성이 없는 단순형 증식증(SH) 2) 이형성이 없는 복합형 증식증(CH) 3) 이형성이 있는 단순형 증식증(SAH) 4) 이형성이 있는 복합형 증식증(CAH) |
|
- 2014년 개정된 WHO 분류체계 : 2가지 유형으로 분류 |
1) 이형성이 없는 증식증 2) 이형성이 있는 증식증 (=EIN) |
|
- 2015년 ACOG 가이드라인 : 3가지 유형으로 분류 |
1) benign (양성 자궁내막증식증) 2) premalignant (EIN) 3) malignant (자궁내막암 등) |
|
- 2016년 RCOG 가이드라인 : 2가지 유형으로 분류 (2014 WHO 분류체계를 따름) |
1) 이형성이 없는 증식증 2) 이형성이 있는 증식증 (=EIN) |
간략하게 이야기하자면, 기존의 4단계 분류법은 진단자 간에 진단 재현성이 떨어지고,
각 단계별 진단-치료가 직접적으로 연결되지 않는다는 한계가 있었는데,
새로운 2단계 분류체계(EIN)는 진단 재현성도 높고,
2단계(내과/외과) 치료로 정렬될 수 있다는 장점이 있다는 이야기입니다.
그 동안의 분류체계의 발전에 대해서는 뒤 슬라이드에서 조금 더 자세히 살펴보도록 하겠습니다.
기타 그 밖의 다양한 바이오마커들에 관해서는 여러 연구들이 있었는데요.
(Oestrogen receptors alpha and beta, Progesterone receptors, Cyclooxygenase-2, Phosphatase and tensin homologue, Tumour protein p53, AT-rich interactive domain-containing protein 1 A Paired box gene 2, Heart and neural crest derivatives expressed transcript 2, Beta-catenin, E-cadherin, B-cell lymphoma 2/Bcl-2 associated x protein 등)
여러 가지 면역조직화학적으로 유망한 마커들의 조명해보았으나,
단일 마커로 접근하는 것보다는
집단적 접근이 더 큰 진단 및 예후가치를 보장할 것 같다는 정도로 이해하시면 되겠습니다.


# 4. 자궁내막증식증 분류에 따른 조직학적, 건축학적, 세포학적 변화
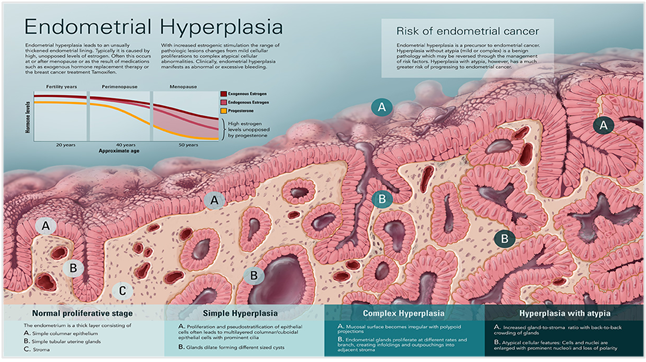
먼저 좌상단 그래프를 보시면, 20세, 40세, 50세에 따른
외인성, 내인성 에스트로겐과 프로게스테론 수치가 표현되어 있습니다.
프로게스테론 수치는 50대에 아주 낮아지는 반면, 외인성/내인성 에스트로겐,
특히 외인성 에스트로겐은 HRT라든지,
유방암 환자의 타목시펜 복용 등으로 상대적으로 높은 수치를 유지하고 있습니다.
때문에 이 시기에는 제어 받지 못한 에스트로겐이 자궁내막을 자극해서
자궁내막증식증이 많이 발생하게 됩니다.
아래의 그림은 자궁내막증식증에서 각 분류에 따라
내막이 건축학적, 세포학적, 병리조직학적으로 어떻게 변화되는가를 스케치한 것입니다.
참고로 여기선 과거의 단순형/복합형 분류체계에 따라 설명하고 있습니다.
알 수 있는 것은 일단 ‘좌측에서 우측으로 병변이 진행될수록 내막 두께가 두꺼워진다.’하는 것입니다.
다음으로 ‘내막 표면의 A는 원주상피(columnar epithelium)인데,
이 부분 또한 증식이 이루어진다. 점막표면은 점차로 울퉁불퉁해지고 폴립이 형성된다.’하는 것입니다. B는 선(glands), C는 기질(stroma)을 표현한 것인데, ‘병변이 진행됨에 따라 선이 증식되고,
기질 대비 선(腺)의 비율이 증가하게 된다.(Gland/Stroma ratio↑)
이형성 단계에 접어들면 이 비율이 더욱 커져서 선끼리 맞닿게 되고 집단을 이루게 된다.
또 증식증이 발생하면 선이 확장되면서 내부에 cysts가 생길 수 있다.
병변이 진행되면 이 사이즈가 커지게 되고, 이형성이 형성될 수도 있다.
이형성이란, 핵의 비정형을 평가하는 것인데, 사실 이 부분이 가장 중요하다.
이형성이 있는 증식증에서는 세포학적으로, 세포와 핵이 확장되고
핵소체가 돌출되며 극성(polarity)을 잃게 된다.’ 이런 이야기입니다.







![5월 진료일정입니다.[대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2019/03/심한입덧7-273x232.jpg)
![미혼모와 아이들이 꽃길만 걷도록!!크래프트링크![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2018/01/1-273x232.jpg)
![부푼 꿈과 발칙한 욕심을 안고 떠나는 바르셀로나의 마지막날 [대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/10/44-1-273x232.jpg)
![한의학연구원 심포지엄 참석 외국 교수님들의 깜짝 방문!!![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/08/13-273x232.jpg)
![국제 근거중심 통합 난임치료 심포지엄 발표를 마쳤습니다 [대전난임유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/11/youngreen_search_01-3.jpg)
![착상탕에 들어가 임신촉진효과로 힘을 보태는 작약 재배지를 다녀왔습니다.[대전 난임 유앤그린한의원]](https://you-green.com/wp-content/uploads/2016/06/17-273x232.jpg)