내막 수용력과 난임 (1) 얇은 내막이 뭐가 문제라는 거죠? [대전 불임 유앤그린한의원]
보조생식술을 준비하는 여성들은 다양한 검사를 통해 임신의 성공 가능성을 가늠합니다.
앞서 다룬 과배란에 대한 반응, 내분비 검사상의 문제, 면역계의 문제 등과 함께
진료실에서 흔히 듣게 되는 어려움 중 하나는 '내막의 두께'에 관한 이야기죠.
'내막이 얇아서 착상이 어려울수도 있다...' '내막이 얇으니 일단 XXX 치료를 해보자...'
보조생식술의 성패에 작용하는 다양한 요인 중 내막 환경은 배아의 질에 비해 다소 낮은 비중으로 간주되는 경우가 많지만
적지 않은 난임여성들에게 답이 보이지 않는 어려움으로 여겨지기도 합니다.
살을 찌운다고 내막 두께가 느는 것도 아니고. 근육처럼 키울 수 있는 것도 아니고...
할 수 있는 노력이라면 무엇이건 해보겠지만, 몸 속 깊이 절로 자랐다 빠져 나가는 조직을 어떻게 키울 수 있을지 답답하죠.
심난함 뒤끝에는 반복되는 질문이 따릅니다.
내막이 얇은게 임신과 무슨 상관일까?
정말 내막이 얇으면 임신이 그렇게 힘든가?
내막이 얇은 경우 시도해볼 수 있는 치료들은 어떤게 있을까?
오늘은 이러한 질문들에 대한 답을 찾아가는 이야기들을 함께 나누어 보려 합니다.
자궁내막이 얇아지는 이유는 크게 다음과 같은 원인들이 있습니다.
1. 자연유산, 계류유산, 인공유산으로 인한 소파술
2. 자궁근종이나 자궁내막증 등 부인과 질환 문제로 인한 수술
3. 만성적인 자궁 질환에 따른 각종 치료 및 처치 과정 등
기계적, 화학적 손상으로 내막 기저층에 유착 및 반흔조직이 형성되면 내막 두께가 얇아지게 됩니다.
그 외에도 난소기능 저하를 비롯한 내분비의 문제, 자궁내장치,
배란유도제 (클로미펜 류)의 장기 사용에 따른 부작용
역시 원활한 내막 증식을 방해하는 요인이됩니다.
원인불명의 얇은 내막을 만드는 기전에 관하여 알려진 정보의 양은 더더욱 부족하지만,
여러 연구들을 통하여 얇은 내막 환자들의 생리주기동안
자궁 방사동맥으로의 혈류 저항이 높은 경향을 확인할 수 있었습니다.
높은 혈류 저항은 내막의 선상 상피의 성장을 악화시키며,
자궁내막의 혈관 형성에 관련한 중요한 인자인 혈관내피 성장 인자 (VEGF) 발현을 감소시킵니다.
그 결과 빈약한 혈관 발달로 자궁 내막으로의 혈류량이 떨어지고, 내막 두께가 불충분한 수준에 이르게 합니다.
https://blog.naver.com/greenmiz/220597423994

이제 본격적으로 내막의 역할과 얇은 내막으로 인한 생식 환경의 어려움을 자세히 이해하는 이야기들을 시작해보겠습니다.
내분비기관으로서의 자궁 - 그 주체인 내막.
자궁내막은 여성 호르몬의 영향을 받아 주기적으로 혈관층의 증식과 소퇴 및
탈락이 일어나는 정교한 조직의 복합체일 뿐 아니라
임신 중 자가분비 및 측분비 기능을 통해 태아-태반의 인접조직에 내분비 기능을 수행하는
동적 기관으로 작용하는 주체가 됩니다.
 https://how-treat.com/menstrual-cycle-and-menopause/
https://how-treat.com/menstrual-cycle-and-menopause/
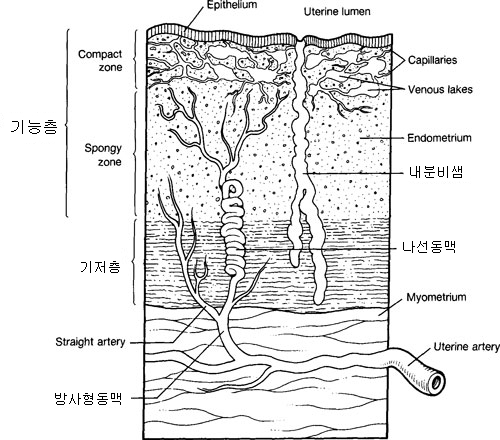
자궁내막의 기본 구조
자궁내막의 표면쪽 2/3에 해당하는 기능층은 다시 표면쪽의 치밀층과 중간층인 스폰지층으로 구분됩니다.
자궁내막의 가장 안쪽인 바닥쪽 탈락막은 월경 후 내막의 재생이 일어나는 토대가 됩니다.
내막은 크게 기능층과 기저층으로 이루어집니다.
기능층은 포배의 착상을 준비하는 곳으로 호르몬의 영향 하에 주기적인 증식, 분비, 탈락이 일어납니다.
내막 표면에 밀집되어 호르몬 수용체는 난소호르몬에 반응하여 내막의 변화를 촉진하고,
기저층부터 기능층을 가로지르며 위치한 내분비샘은
각종 호르몬과 정자와 수정란의 에너지원이 되는 분비물을 배출합니다.
기저층은 자궁 동맥의 지류인 나선동맥과 방사동맥이 위치하여
월경으로 인한 기능층의 손실 후 재생이 일어나는 공간적 토대를 제공합니다.
앞서 설명드렸듯 소파술을 비롯한 내막의 손상을 주는 치료나 질환이 거듭될 경우
기저층 손상을 일으켜 원활한 내막 생성이 어렵게 되죠.
내막 본연의 역할은 착상 및 임신 상태를 성공적으로 유지하는 것입니다.
착상을 대비한 자궁 내막의 중대한 변화는 배란 후 7~13일 사이에 일어납니다.
에스트로겐과 프로게스테론에 의해 매개된 프로스타글란딘 생성 증가로
내막이 부풀어 오르고, 혈관 투과성이 늘어나며 분비선의 감수성이 증가하며 확연히 구분되는 세 구역으로 분화됩니다.
수정 후 난관에서 자궁강으로 이동한 배아(상실배)는 자궁내막에 진입하기 전 2~3일간 부유상태로 있게되는데
이 때 자궁강 내에는 자궁내막 분비물이 충만해 있어 배아에 충분한 영양을 공급합니다. .
이와 같은 내막의 분비상태와 배아 발육상태의 시간적 일치는 성공적인 착상을 위해 대단히 중요하지요.
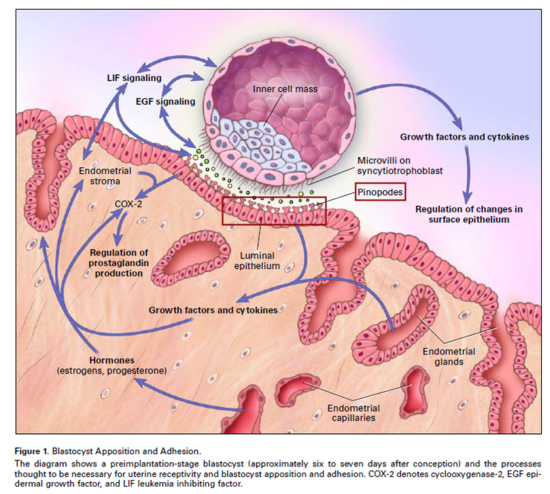 배란 6일 후가 되면 배아는 포배기로 접어들어 자궁내막에 부착 및 착상할 준비를 마치는데
배란 6일 후가 되면 배아는 포배기로 접어들어 자궁내막에 부착 및 착상할 준비를 마치는데
이때 내막은 초기 태반을 이루는 조건인 충분한 두께, 혈류량 및 영양상태 - 수용력을 갖추게 됩니다.
배아에서 생성된 사이토카인(IL-1α, IL-1β...)과 호르몬들은 직접적으로 자궁내막의 수용력에 직접적인 영향을 미칩니다.
자궁내막 또한 다양한 사이토카인과 성장인자(LIF, KGF, EGF, IGF, colony stimulating factor-1 등)을 분비하여
자궁내막의 세포외기질을 분해시키며, 영양막세포의 침입이 가능하게 합니다.
내막의 수용력을 아주 쉽게, 간단히 정의하자면
자궁 내막이 수정란을 원만히 받아들일(착상) 수 있는 물질적, 기능적 여건을 의미합니다.
내막의 수용력을 구성하는 요소는 다양한 유전인자, 적절한 신경전달물질,호르몬, 면역인자 등의 분비 등 다양한 조건이 있겠지만
조직학적 변화를 위주로 살펴보면 - 자궁내막의 충혈과 부종에 따른 두께의 증가,
내막 조직 표면이 돌출되어 발달한 구조인 피노포드(위 그림의 빨간 네모)가 다수 관찰되는 상태 등을 들수 있습니다.
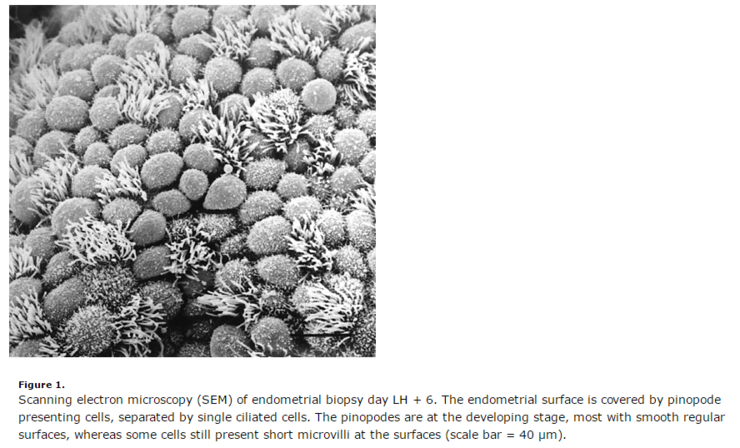 이미지출처 : https://humrep.oxfordjournals.org/content/14/2/515/F1.expansion.html
이미지출처 : https://humrep.oxfordjournals.org/content/14/2/515/F1.expansion.html
전자 현미경상 관찰되는 황체기 6일차 내막 표면의 피노포드
어떤 세포는 매끈한 면을 가진 반면, 어떤 세포들은 표면에 섬세한 융모를 가지고 있습니다.
배아와 내막간의 활발한 물리적, 화학적 소통을 통해 접근 및 부착에 성공한 다음,
내막에 깊숙히 침입된 배아의 영양막세포는 세포영양막(cytotrophoblast)과 융합세포영양막(syncytiotrophoblast)으로 구성된
덩어리를 형성하며 모체 혈관으로의 침입을 통해 자궁태반간 순환을 이루어 나갑니다.
그 과정에서 자궁 내막은 모체와 태아 간의 물질 교환이 일어나는 태반조직의 기능적 단위이자 모체의 면역체계로부터
착상 중인 수태물을 보호하는 구조인 탈락막으로 변형되기 시작합니다.
완성된 탈락막은 태아와 모체 조직에서 중요한 자가분비 및 측분비 기능을 담당하며
임신 유지의 중요한 구조적, 생화학적 기반이 됩니다.
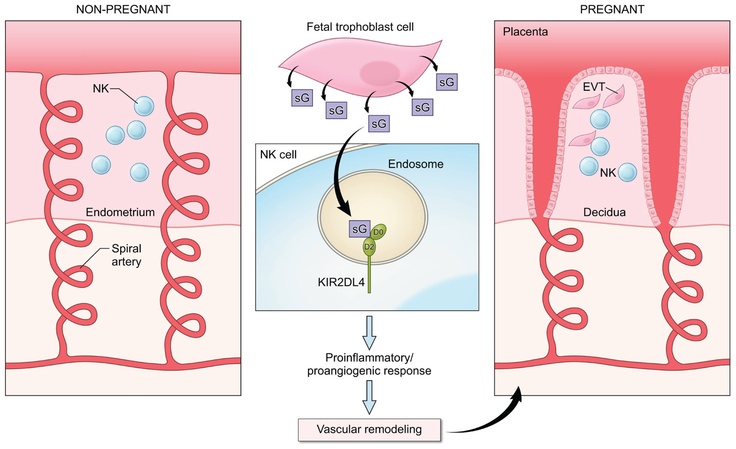 이미지출처 : https://journal.frontiersin.org/article/10.3389/fimmu.2012.00258/full
이미지출처 : https://journal.frontiersin.org/article/10.3389/fimmu.2012.00258/full
자궁내막의 탈락막화
이처럼, 성공적인 착상은 내분비적 여건이 준비된 자궁환경과
성숙한 배아 간의 물리적, 화학적 상호작용의 결과라고 하겠습니다.
이 과정에서 자궁내막은 임신 현상의 공간적 배경이 될 뿐 아니라
순조로운 임신의 성패를 가름하는 관건으로 작용하며,
내막의 충실한 형성을 돕는 원활한 혈류공급과 내분비기능 유지가 내막 수용력의 기반임을 알 수 있습니다.
https://blog.naver.com/greenmiz/220620057986

그래서, 얇은 내막을 가진 여성은 '정말' 임신율이 떨어지나요? 어떤 식으로 임신을 방해하는 거죠?
보조생식술의 발달로 배아 이식 후 예후를 가늠하는 유의성 높은 지표들을 모색하는 과정에서
내막두께와 임상적 임신율의 상관성에 주목하게 되었습니다.
실제로 다수의 연구들이 얇은 내막과 임신율 저하의 의미있는 관련성을 보고하였지요.
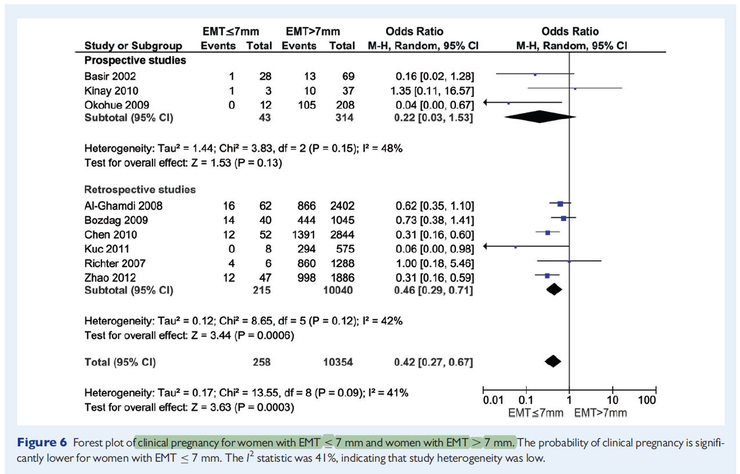
대체로 배란기 내막 두께 7mm가 얇은 내막의 기준이 되는 것으로 나타나며, 10-15mm의 내막 두께가
양호한 생식 예후를 보이는 내막두께로 보고되고 있습니다.
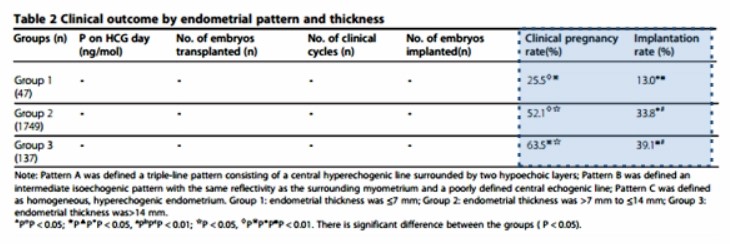 배란기 내막 두께에 따른 의 착상율과 임상적 임신율 -
배란기 내막 두께에 따른 의 착상율과 임상적 임신율 -
그룹1은 내막이 7mm이하, 그룹2는 내막이 7mm~14mm, 그룹3은 14mm 이상인경우
그러나 내막두께가 보조생식술의 성공 가능성 내지 확률을 정확하게 반영한다고 보기 어렵다는 견해도 적지 않습니다.
실제로, 내막 두께 3.7mm의 여성이 생아출산에 성공한 케이스도 보고되었지요.
이번 주기에 내막이 얇았더라도, 다음 주기에 내막이 여전히 얇을 거라는 보장도 없고,
'생식 기능이 원활한 (?)' 내막상태를 평가하는 시점을 콕 집어 언제라고 지정할 수 있는 근거도 아직까지 없으며,
내막 두께보다 내막 주기별 적절한 패턴(배란기의 트리플라인)의 형성이 더 중요하다고 보는 입장도 있습니다.
https://blog.naver.com/greenmiz/220482373487

수많은 공방 끝에 2014년 지에 발표된 내막두께와 임신 예후에 관한 메타분석에 따르면
내막두께는 시험관 아기 시술을 통한 임신 가능성을 평가하는 요소 중 하나가 될 수 있지만,
임신 확률을 예측하는 독립적인 지표로 활용될 만한 유의성을 가졌다고 보기는 어렵다고 결론지었습니다,
얇은 내막이 착상을 방해하는 기전 역시 구체적으로 밝혀진 바는 없습니다.
한 가설에 따르면 7mm 미만의 얇은 내막은 기능층이 얇거나 거의 존재하지 않는 수준이기에,
배아가 착상하더라도 기저층에 가까운 코일상 모세혈관 인근에 자리잡게 되는데
내막 기저층의 높은 산소 분압이 초기 임신 유지에 치명적인 유해요인으로 작용할 것으로 추정하기도 합니다.
얇은 내막에 대한 조직 생검 상 정상적인 두께의 내막과 상이한 유전인자 및 단백질 발현이 관찰되었고,
이것이 내막 수용성에 중대한 장해를 줄것으로 보는 가설도 있습니다.
가장 대표적인 예로, 위에서 얇은 내막의 형성 기전에서 언급드렸던 혈관내피성장인자(VEGF)는
내막의 혈관 발달을 촉진하는 역할을 할 뿐 아니라, 분비기 중반에 혈관 투과성을 높여 원활한 착상을 돕습니다.
따라서 VEGF의 발현 감소는 얇은 내막에서 흔히 관찰되는 소견이자, 내막 수용력에 직접적인 영향을 줄 수 있는 요소라 할 수 있습니다.
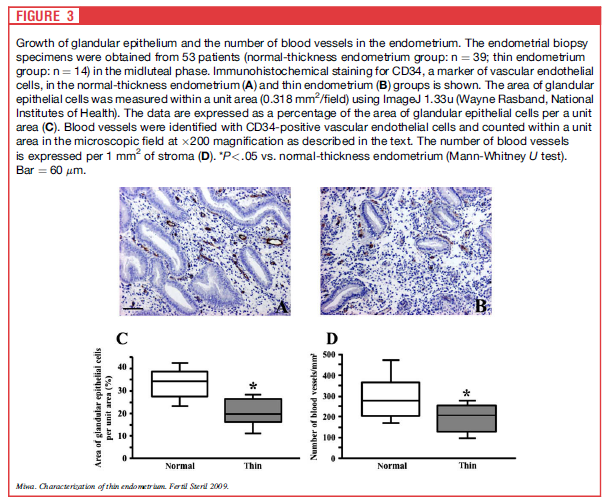 내막 두께에 따른 내막의 선상피조직 양상과 혈관분포를 비교한 연구
내막 두께에 따른 내막의 선상피조직 양상과 혈관분포를 비교한 연구
정상적인 내막두께를 가진 여성 39명과 얇은 내막을 가진 14명의 여성의 황체기 중반 내막조직을 생검하여
면역조직화학염색법을 통한 혈관상피세포의 소견을 파악하였습니다.
정상적인 내막두께를 가진 여성들의 조직(A)에 비해 얇은 내막두께 집단의 조직(B)에서는
단위면적당 선상피세포의 분포와 혈관의 수가 의미있게 적게 관찰되었습니다.
일련의 연구결과들이 보여주는 결과를 요약하자면, 내막 두께 = 수용력이라는 관점은 다소 무리가 있지만
내막 수용력을 평가하는 요소 중 일부로서 내막의 두께를 참고하고 이를 개선하기 위한 치료적 시도는
임상적 임신 성공율을 제고하는 의미있는 노력이 될 수 있겠습니다.
서양의학에서는 저용량 아스피린, 에스트로겐, G-CSF 및 실데나필 질정 투여 등이 내막두께를 개선하는 치료로
제안되고 있으나 효과 입증 및 안전성 검증에 아직은 좀 더 많은 연구가 필요한 단계입니다.
결국 이야기는 내막 수용력으로 다시 돌아갑니다.
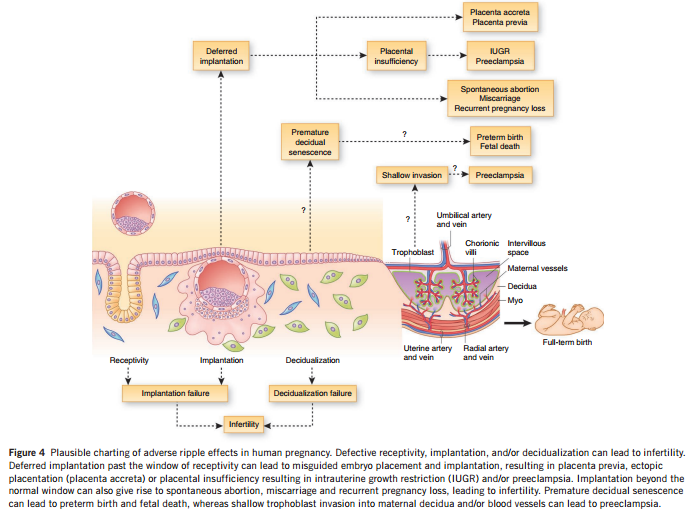 부적절한 착상과정, 불충분한 내막수용력 등은 난임과 반복 유산을 유발함은 물론,
부적절한 착상과정, 불충분한 내막수용력 등은 난임과 반복 유산을 유발함은 물론,
전치태반, 유착태반, 태아성장제한, 자간전증 등을 비롯한 임신성 질환과
주산기 합병증의 예후에 부정적인 영향을 미칠 수 있다는 가설을 보여주는 그림.
양질의 배아를 받아들일수 있는 준비된 내막 여건의 중요성은 꾸준히 그 근거를 늘려나가고 있습니다.
비록 패턴, 두께, 볼륨 등 생식에 적합한 내막을 평가하기 위한 다양한 접근들이 아직은 흡족한 정보를 제공해주지 못하지만
적절히 동기화되지 못한 내막(탈락막) 여건과 부적절한 착상이 난임과 반복적 유산은 물론,
임신의 중장기적 여건에도 부정적인 영향을 미칠 수 있다는 연구결과들이 지속적으로 쌓이고 있습니다.
임신이라는 높은 문턱 너머 건강한 임신유지와 생아출산까지 크고 작은 고비를 염려하시는 난임 여성들께
난자의 질과 수만큼 중요한 조건인 내막 수용력에 대해 관심을 당부드립니다.
내막의 두께만으로 임신 가능성을 낙관할 것도, 비관할 필요도 없지만,
드러난 결핍을 개선해나가는 과정이 보이지 않는 문제를 해결하는 첫걸음이 될 수 있다는 희망은 가져봄직하니까요.
다음 시간에는 내막 수용성을 개선하는 한의학적 치료를 주제로 이야기를 이어나가겠습니다.
<참고문헌>
1. 대한산부인과내분비학회. <부인과내분비학> 2012. 군자출판사.
2. Zhao et al. The effect of endometrial thickness and pattern measured by ultrasonography on pregnancy outcomes during IVF-ET cycles. Reproductive Biology and Endocrinology2012
3. Noyes at al. Factors useful in predicting the success of oocyte donation: a 3-year retrospective analysis. Fertil Steril. 2001 Jul;76(1):92-7.
4. Casper RF: It’s time to pay attention to the endometrium. Fertil Steril 2011, 96:519–521.
5. Miwa et al. Pathophysiologic features of "thin" endometrium. Fertil Steril. 2009 Apr;91(4):998-1004.
6. Kasius et al. Endometrial thickness and pregnancy rates after IVF: a systematic review and meta-analysis. Human Reproduction Update, Vol.20, No.4 pp. 530–541, 2014
7. ER Norwitz et al. Implantation and the survival of early pregnancy. N Engl J Med. 2001 Nov 8;345(19):1400-8.
8. Cha et al. Mechanisms of implantation: strategies for successful pregnancy. nature medicine. vol 18. no 12. DEC 2012












![5월 진료일정입니다.[대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2019/03/심한입덧7-273x232.jpg)
![미혼모와 아이들이 꽃길만 걷도록!!크래프트링크![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2018/01/1-273x232.jpg)
![부푼 꿈과 발칙한 욕심을 안고 떠나는 바르셀로나의 마지막날 [대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/10/44-1-273x232.jpg)
![한의학연구원 심포지엄 참석 외국 교수님들의 깜짝 방문!!![대전 유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/08/13-273x232.jpg)
![국제 근거중심 통합 난임치료 심포지엄 발표를 마쳤습니다 [대전난임유앤그린여성한의원]](https://you-green.com/wp-content/uploads/2017/11/youngreen_search_01-3.jpg)
![착상탕에 들어가 임신촉진효과로 힘을 보태는 작약 재배지를 다녀왔습니다.[대전 난임 유앤그린한의원]](https://you-green.com/wp-content/uploads/2016/06/17-273x232.jpg)